Sommeil et système immunitaire - Perspectives naturopathiques
par Dr. Chelsea Azarcon, Médecin naturopathe
Dormir d’un sommeil de plomb, comme un loir ou encore être un papillon de nuit – voici quelques expressions que l’on utilise pour décrire le sommeil, mais en réalité, cela ressemble plus à une prestation d’orchestre parfaitement synchronisée. Les différentes régions du cerveau travaillent de concert ; alors que certaines s’éveillent, d’autres se mettent en veille, sous l’influence d’indices comme la luminosité et par le biais de messagers chimiques, appelés les neurotransmetteurs. Toutefois, des études récentes semblent indiquer que le processus du sommeil ne se limite pas au cerveau mais que le corps entier peut contribuer, notamment par le biais du système immunitaire.
Le fait que le manque de sommeil soit associé à un risque accru de forte pression artérielle, d’obésité, de diabète, de dépression et de mort prématurée est un premier indice que le sommeil est un processus nécessitant l’intervention du corps entier[1]. Selon les recherches, le système immunitaire est impliqué dans le sens où le manque de sommeil nous rend vulnérable à la maladie, et inversement, le fait d’être malade nous incite à dormir. Pensez par exemple la grippe. Quand vous êtes malade, vous vous sentez fatigué et vous dormez plus. Cela est dû au fait que le système immunitaire, comme le système nerveux, produit ses propres messagers chimiques, que l’on appelle les cytokines. Les cytokines produites pendant une infection grave vont avoir pour effet de vous rendre somnolant. Ceci est valable pour les infections graves et chroniques. Les pathogènes invasifs comme les virus, les bactéries ou les espèces fongiques transportent des marqueurs qui activent le système immunitaire et déclenchent une myriade de messagers chimiques qui vont renforcer le besoin de dormir, augmenter la fatigue et faire diminuer la qualité du sommeil. Les infections ne sont toutefois pas les seuls problèmes de santé qui interagissent avec le sommeil par le biais du système immunitaire. On suggère, par exemple que la narcolepsie serait une maladie auto-immune car elle est fortement corrélée avec une variante génétique impliquée dans de nombreuses maladies auto-immunes. L’apnée du sommeil a également été associée à l’activation du système immunitaire, mais également à une augmentation des niveaux de cytokines.
Même des perturbations dans des cycles de sommeil fonctionnels peuvent activer le système immunitaire. Un sommeil régulièrement réduit ou interrompu, ce que l’on appelle un sommeil fragmenté, peut induire des changements dans les systèmes cardiovasculaires et métaboliques, mais aussi altérer l’équilibre microbien des intestins. Ces changements produisent ce que l’on appelle du stress oxydatif, un trouble caractérisé par un excès de particules réactives chargées qui attaquent les membranes cellulaires, les protéines et l’ADN. Le stress oxydatif, à son tour, va activer le système immunitaire[2]. Bien qu’il soit évident que des problèmes de santé discrets, comme le diabète ou des infections, peuvent altérer le sommeil par le biais du système immunitaire, les déclencheurs immunitaires associés au stress oxydatif, la production de cytokines et les marqueurs d’activation immunitaire peuvent être produits en réponse à des expositions quotidiennes comme l’alimentation, le stress psychologique et les toxines environnementales[3].
Du système immunitaire au cerveau
L’activation du système immunitaire n’est que le commencement. Le cerveau se protège du chaos qui se produit dans le reste du corps en organisant consciencieusement les cellules. Ce mode de défense est celui de la barrière hémato-encéphalique. Les messagers chimiques produits par un système immunitaire activé ainsi que le stress oxydatif peuvent compromettre l’intégrité de cette barrière et laisser des cellules qui n’ont normalement pas accès au cerveau, comme les cellules immunitaires, franchir cette barrière. Dans le cerveau, certaines régions ne sont pas protégées par cette barrière et peuvent être directement attaquées. Il s’agit notamment de la glande pinéale, qui produit la mélatonine. La mélatonine est l’hormone chargée de réguler l’horloge biologique liée au sommeil et des nos jours, nous savons également qu’il s’agit d’un acteur important dans de nombreuses fonctions liées au système immunitaire[4][5]. Certaines cellules immunitaires ont également démontré leur capacité à franchir une barrière hémato-encéphalique dans des conditions telles qu’une blessure, une inflammation ou une maladie[6]. Et pour aggraver la situation, le manque de sommeil a pour effet de compromettre encore plus la fonction de la barrière hémato-encéphalique et de la rendre plus perméable à des substances invasives[7]. Une fois à l’intérieur du cerveau, les composants du système immunitaire affectent le réseau de communication du cerveau et activent le réseau immunitaire spécifique du cerveau.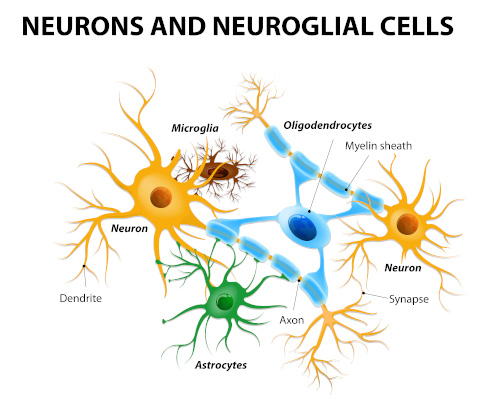
L’activation immunitaire du cerveau
Les neurotransmetteurs sont les messagers chimiques utilisés par le système nerveux pour communiquer. Ils font partie de l’orchestre qui relie des parties différentes du cerveau afin d’engendrer le sommeil et de réguler de nombreuses autres fonctions incluant l’humeur. Deux des neurotransmetteurs impliqués dans le sommeil ont un effet apaisant et aident à produire de la mélatonine, il s’agit de la sérotonine et du tryptophane. Il a été démontré que les cytokines ainsi que le système immunitaire ont pour effet de réduire les niveaux disponibles de sérotonine et de faire dévier la voie de neurotransmission ordinaire du tryptophane qui devient alors une substance chimique toxique pour le cerveau[8]. Le glutamate et la dopamine sont deux autres neurotransmetteurs qui produisent un effet d’excitation lorsque leurs quantités sont excessives. Des cellules immunitaires activées peuvent affecter les niveaux de dopamine, augmenter le glutamate et créer de l’anxiété perturbatrice de sommeil[9].
Quand l’inflammation et le stress oxydatif activent le réseau immunitaire spécifique du cerveau, des interactions complexes se mettent en place avec l’organisation du sommeil. Alors que ces cellules endossent des rôles multiples, elles ont la fonction de réparer et d’entretenir les cellules nerveuses. Les astrocytes sont également directement impliqués dans le processus du sommeil. La manière dont ces cellules se comportent lorsqu’elles sont activées a été étudiée par un vaste corpus de recherche. Il en ressort que ces cellules spéciales peuvent être activées par le manque de sommeil, le stress oxydatif et les messagers chimiques immunitaires appelés cytokines.
En présence de ces déclencheurs, les cellules cérébrales génèrent un surplus de déchets et des changements se produisent à la surface de ces cellules, ce qui représente un fardeau supplémentaire pour les microgliales et les astrocytes chargés du nettoyage. Le nettoyage du cerveau est accompli par le biais d’un processus appelé phagocytose. Normalement, la phagocytose a pour objectif l’élimination des déchets produits par l’organisme, mais sous l’influence de déclencheurs stimulateurs d’inflammation, les microgliales et les astrocytes se mettent à phagocyter des éléments des cellules nerveuses ; en d’autres termes, cela signifie que le cerveau se met à se manger lui-même. Bien qu’il s’agisse probablement d’une tentative du corps de réparer des cellules nerveuses lésées, cette autodestruction a des conséquences. Dans un cerveau de souris, les microgliales activées par seulement 24 heures de privation de sommeil ont engendré des troubles de l’apprentissage et de la mémoire sur une durée d’au moins sept jours. L’activation des astrocytes par un déficit de sommeil aigu et chronique a également été associée à une détérioration des fonctions cognitives[10][11][12]. Sur le long terme, le manque de sommeil ainsi que l’activation des cellules immunitaires du cerveau peuvent conduire au développement de troubles neurodégénératifs comme la maladie de Parkinson ou d’Alzheimer[13]. Cela est dû à des perturbations dans la production des neurotransmetteurs, à l’activation des cellules immunitaires et à l’incapacité qui en résulte pour le corps d’éliminer les déchets du cerveau.
L’inflammation cérébrale a également la capacité de s’auto-perpétuer. Les cellules immunitaires cérébrales activées produisent leurs propres cytokines stimulatrices d’inflammation et leurs propres particules réactives, aggravant ainsi le cycle d’inflammation cérébrale déclenché par une réponse inflammatoire. Si l’activation de ces cellules – notamment les microgliales - se poursuit, le cerveau pourrait alors devenir plus vulnérable à d’autres types de préjudices et les cellules nerveuses, plus susceptibles de subir des détériorations continues[14].
Résumé
On estime que 25 % des Canadiens ne sont pas satisfaits de leur sommeil[15]. Généralement, ce problème est traité avec des prescriptions médicamenteuses qui agissent sur des symptômes isolés. Néanmoins, des effets indésirables sont associés à ces traitements, qui pourraient même amplifier les problèmes d’insomnie. Des études récentes commencent à pointer le fait que des déséquilibres dans le système immunitaire pourraient engendrer des troubles du sommeil. D’autre part, les troubles du sommeil pourraient également être à l’origine du déclenchement de ces déséquilibres. De même, des problèmes de santé sous-jacents peuvent causer des changements inflammatoires susceptibles de perturber le sommeil, tandis que des perturbations du sommeil peuvent causer des changements inflammatoires, susceptibles de provoquer des problèmes de santé. Les déséquilibres dans le système immunitaire cérébral sont causés par les messagers chimiques cytokines et le stress oxydatif. Les cytokines et les particules oxydatives peuvent être produites par des problèmes de santé sous-jacents, le manque de sommeil et de simples expositions de la vie quotidienne.
Ces nouvelles découvertes nous ouvrent de nouvelles perspectives quant à la manière d’aborder les problèmes de sommeil. Au lieu d’une pathologie isolée, la privation de sommeil semble être associée à un grand nombre de problèmes sous-jacents. Lors d’une consultation avec un médecin naturopathe pour résoudre des problèmes de sommeil, il est donc particulièrement important de traiter les problèmes de santé sous-jacents, de réduire les inflammations et d’identifier les sources de stress oxydatif dans la vie quotidienne. La solution pour un meilleur sommeil se trouve peut-être dans le système immunitaire.
[1] UWDeptMedicine, “Sleepless in Seattle,” YouTube video, 45:33, 2016‑06‑03, https://www.youtube.com/watch?v=0-1TX_U8GQM.
[2] Nadjar, A., H.M. Wigren, and M. Tremblay. “Roles of Microglial Phagocytosis and Inflammatory Mediators in the Pathophysiology of Sleep Disorders.” Frontiers in Cellular Neuroscience, Vol. 11 (2017): 250.
[3] Perry, L. / The Institute for Functional Medicine. Underlying Triggers of Immune Activation [PDF]. Delivered at Bastyr University California, 2018‑04.
[4] Cajochen, C., K. Kräuchi, and A. Wirz-Justice. “Role of melatonin in the regulation of human circadian rhythms and sleep.” Journal of Neuroendocrinology, Vol. 15, No. 4 (2003): 432–437.
[5] Carrillo-Vico, A., et al. “Melatonin: buffering the immune system.” International Journal of Molecular Sciences, Vol. 14, No. 4 (2013): 8638–8683.
[6] Mildner, A., et al. “Microglia in the adult brain arise from Ly‑6ChiCCR2+ monocytes only under defined host conditions. Nature Neuroscience, 10(12) (2007), 1544-1553. doi:10.1038/nn2015
[7] He, J., et al. “Sleep restriction impairs blood-brain barrier function.” Journal of Neuroscience, Vol. 34, No. 44 (2014): 14697–14706.
[8] Miller, A.H., et al. “Cytokine targets in the brain: impact on neurotransmitters and neurocircuits.” Depression and Anxiety, Vol. 30, No. 4 (2013): 297–306.
[9] Bush, B. “Neuroinflammation & Lyme disease.” Naturopathic Doctor News & Reviews, Vol. 11, No. 7 (2015): 1–6. Available from https://ndnr.com/e-version/jul15/.
[10] Bellesi, M., et al. “Sleep Loss Promotes Astrocytic Phagocytosis and Microglial Activation in Mouse Cerebral Cortex.” The Journal of Neuroscience, Vol. 37, No. 21 (2017): 5263–5273.
[11] Zhu, B., et al. “Sleep disturbance induces neuroinflammation and impairment of learning and memory.” Neurobiology of Disease, Vol. 48, No. 3 (2012): 348–355.
[12] Bellesi, M., et al. “Effects of sleep and wake on astrocytes: clues from molecular and ultrastructural studies.” BMC Biology, Vol. 13, No. 1 (2015): 66.
[13] Neustadt, J. / NBI Health. Sleep as a symptom. Lecture, Bastyr University, San Diego, CA, 2019‑01‑10.
[14] Lull, M.E., and M.L. Block. “Microglial activation and chronic neurodegeneration.” Neurotherapeutics, Vol. 7, No. 4 (2010): 354–365.
[15] Chaput, J.‑P., et al. Prevalence of insomnia for Canadians aged 6 to 79. Ottawa: Statistics Canada, 2018. Available at https://www150.statcan.gc.ca/n1/pub/82-003-x/2018012/article/00002-eng.htm.